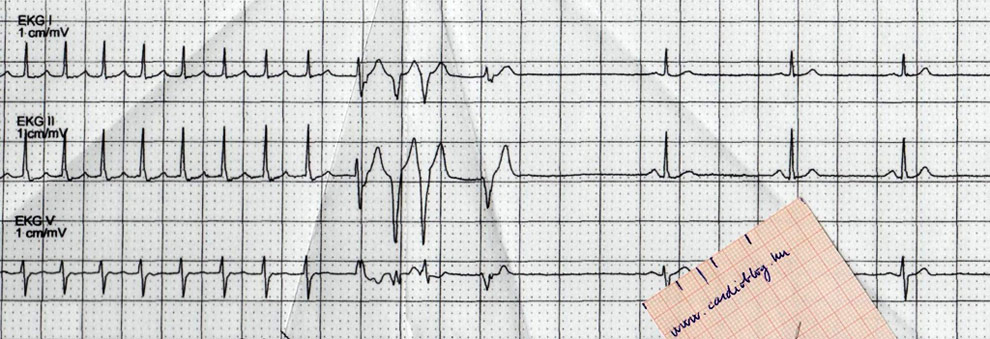
A lényegében immobilis, 86 éves nőbeteg kórelőzményéből kiemelendő kezelt hypertonia, hyperlipidaemia, Parkinson-kór miatti kezelés. Aktuálisan táplálási nehézségek és otthonában kétszeri alkalommal észlelt bizonytalan ájulásos rosszullét miatt került SBO-ra. Ez a felvételi EKG-ja:
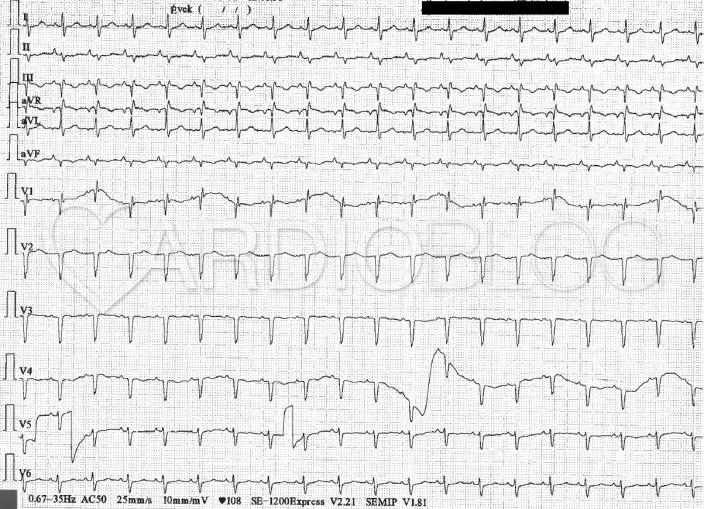
A klinikum, emelkedett d-dimer és az EKG kép alapján tüdőembólia vetődött fel, amit CT-angiográfiás vizsgálat igazolt is: mindkét főtörzsben részleges, distalisan kiterjedt, multiplex embolizáció ábrázolódott infarct pnuemoniával és hydrothoraxszal. Lízisre nem volt szükség, az alkalmazott konzervatív kezelés, LMWH mellett állapota javulást mutatott, magas vérnyomás miatt antihypertensiv kezelés beállítására volt szükség. Echocardiographia során jó szisztolés balkamra funkció mutatkozott falmozgászavar nélkül, tág, csökkent longitudinalis systolés funkciójú jobb kamrával, magas pulmonalis nyomással. Döntően itatási nehézségek miatt infundálásra is kényszerült. A folyadékra vonatkozó nyelészavar miatt neurológus piridosztigmin kezelést indított. Ezt követően, őrzős megfigyelése során, alvás alatt korábban nem tapasztalt jelenséget rögzített a monitor (melyet a beteg nem élt meg):
Hogyan vélekedjünk, mi a további teendő?
- Piridosztigmin elhagyását követően megfigyelés javasolt, de pacemaker beültetés nagy valószínűséggel nem fog kelleni
- Rejtett junkcionális extrasystole miatti ún. pseudoatrioventricularis blokk miatt elektrofiziológiai vizsgálat és a junkcionális fókusz ablációja javasolt
- Paroxismalis AV-blokk miatt állandó pacemaker beültetés szükséges
- 2:1-es, majd magasfokú AV blokk az ingerületvezető rendszer disztális érintettségre utal, az otthoni eszméletvesztést is figyelembe véve állandó pacemaker beültetés szükséges
Excessiv vagotonia
A piridosztigmin egy reverzibilis kolinészteráz gátló. Myasthenia gravisban azért alkalmazzák, hogy a neuromuscularis junkcióban a megfogyatkozott acetilkolin receptorok számára rendelkezésre álló acetilkolin mennyisége növekedjen. Ritka mellékhatásként muszkarinerg, vagomimetikus hatásával lassú szívműködést is eredményezhet.
Magasfokú AV-blokkról beszélünk, ha több P-hullám sem vezetődik le a kamrákra, majd egy mégis. Általában az ingerületvezető rendszer disztális részének károsodására utal és legtöbbször pacemaker beültetést is igényel. Kivételt képezhetnek azok az esetek, amikor panaszmentes betegeknél reverzibilis tényező áll a háttérben.
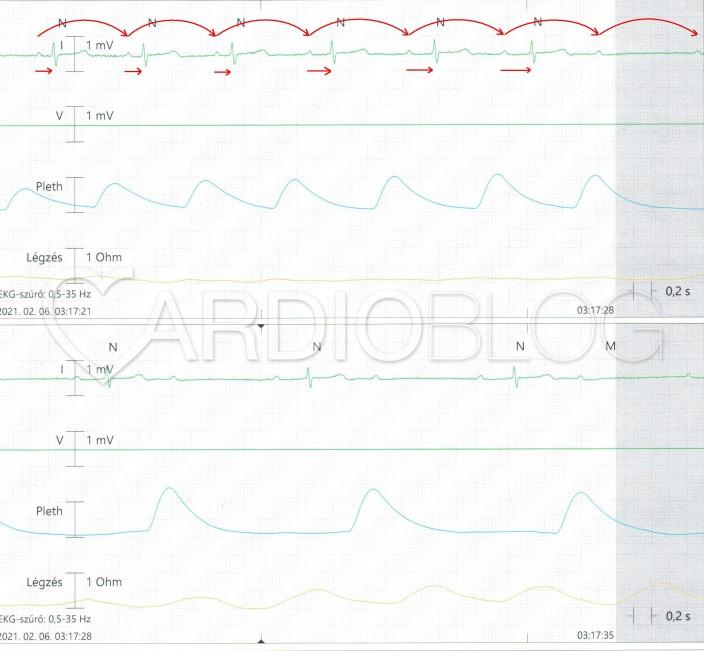
Aktuális feladványunkban a szem számára ijesztő, hogy van egy spontán, kb 8 másodperces pauza, amiben egymás után 7 P-hullám nem vezet a kamrákra. Ez éber állapotban szinte biztosan átmeneti kontaktusvesztéshez vezetett volna az idős nőbetegnél (általában 6 secundumos szünetet minden ember megérez). Mindazonáltal több tényező is amellett szólt, hogy a folyamat benignus. Feltűnő a pauza előtt a PQ-távolság és szimultán a PP-távolságok progresszív nyúlása. Ezt követően a 2:1-es AV-blokknál is hosszú volt a levezetett P-hez tartozó PQ-távolság. A regisztrátum elején 1000ms-os PP mérhető, míg a blokk alatti leghosszabb PP-távolság 1300ms-os. Az asystole alatt pedig a sinus frekvencia nem kezdett el növekedni.
Mindezek excessiv vagotoniára és arra utaltak, hogy a blokk az AV-csomóban és nem disztálisan van. Klasszikusan ez a fajta bradycardia és AV-blokk az, ami atropinnal kezelhető.
A betegnél a piridogstigmin elhagyását követően a további monitorozása során bradycardia és AV-blokk nem jelentkezett, gyógytornász segítségével mobilizálhatóvá vált, orthostasis sem jelentkezett. Pacemaker kezelésre nem volt szükség.
Ökölszabályként azt jegyezzük meg, hogy állandó pacemaker kezelést reverzibilis tényező hiányában létrejövő tünetes bradycardia igényel.
A klasszikus (intrinsic) paroxismalis AV-blokkban egy viszonylag konstans sinus frekvencia mellett fellépő kritikus PP-megnyúlás provokálja a magasfokú/teljes AV-blokkot. A kritikus PP-megnyúlást követően disztálisan, a His-ben vagy a Tawara-szárakban ún. fázis 4 (bradycardia dependens) blokk alakul ki, ami a belépő vagy éppen nem belépő pótritmustól függően syncopét vagy hirtelen halált okoz. A kritikus PP-megnyúlást általában egy pitvari vagy retrográd vezetett kamrai (vagy His) extrasystole miatti kompenzációs pauza eredményezi. Veszélyes jelenség, mert a disztálisan generálódó pótritmus nem megbízható, ezért mindenképpen pacemaker beültetést igényel. Ritka, általában organikus szívbetegségekkel társul. Paroxismalis, kiszámíthatatlan megjelenése miatt legtöbbször a részletes kivizsgálás sem vezet eredményre, mivel egyébként az AV-átvezetés minden tekintetben problémamentes. Ha a syncope egy hétnél ritkábban ismétlődik, akkor általában csak beültethető loop-recorder (ILR) segít a diagnózis felállításában.
Fontos, hogy jelen feladványunkban a beteg otthoni eszméletvesztése nem a (később bevezetett) kezelés következménye, hanem a nagy kiterjedésű tüdőembólia miatt volt. A syncopénak és a dokumentált vezetési zavarnak semmi köze nem volt egymáshoz. A betegnél éber állapotban nem is volt észlelhető excessiv vagotoniára utaló egyéb tünet.
Korábban ebben a feladványban olvashattunk pacemaker kezelést nem igénylő, excessiv vagotonia eredményezte magasfokú AV-blokkról fiatal sportolónál.
Irodalom:
- Cardiac Pacing and Cardiac Resynchronization Therapy Guidelines. ESC Clinical Practice Guidelines; Eur Heart J - 2013:34;2281–2329-doi:10.1093/eurheartj/eht150
- Gehi A, Benatar M, Langberg J. Treatment of pyridostigmine-induced AV block with hyoscyamine in a patient with myasthenia gravis. J Cardiovasc Electrophysiol. 2008 Feb;19(2):214-6. doi: 10.1111/j.1540-8167.2007.00938.x. Epub 2007 Aug 16. PMID: 17711430.
- Chaucer B, Whelan D, Lamichhane D. Pyridostigmine induced heart block requiring ICU admission. J Community Hosp Intern Med Perspect. 2018;8(5):283-284. Published 2018 Oct 15. doi:10.1080/20009666.2018.1527668